Impfungen
Da es mitunter einige Wochen dauern kann, bis der komplette Impfschutz aufgebaut ist, sollten Sie die medizinische Beratung entsprechend frühzeitig in Anspruch nehmen. Vereinbaren Sie mit uns einen Beratungstermin rechtzeitig 5-6 Wochen vor Reiseantritt.
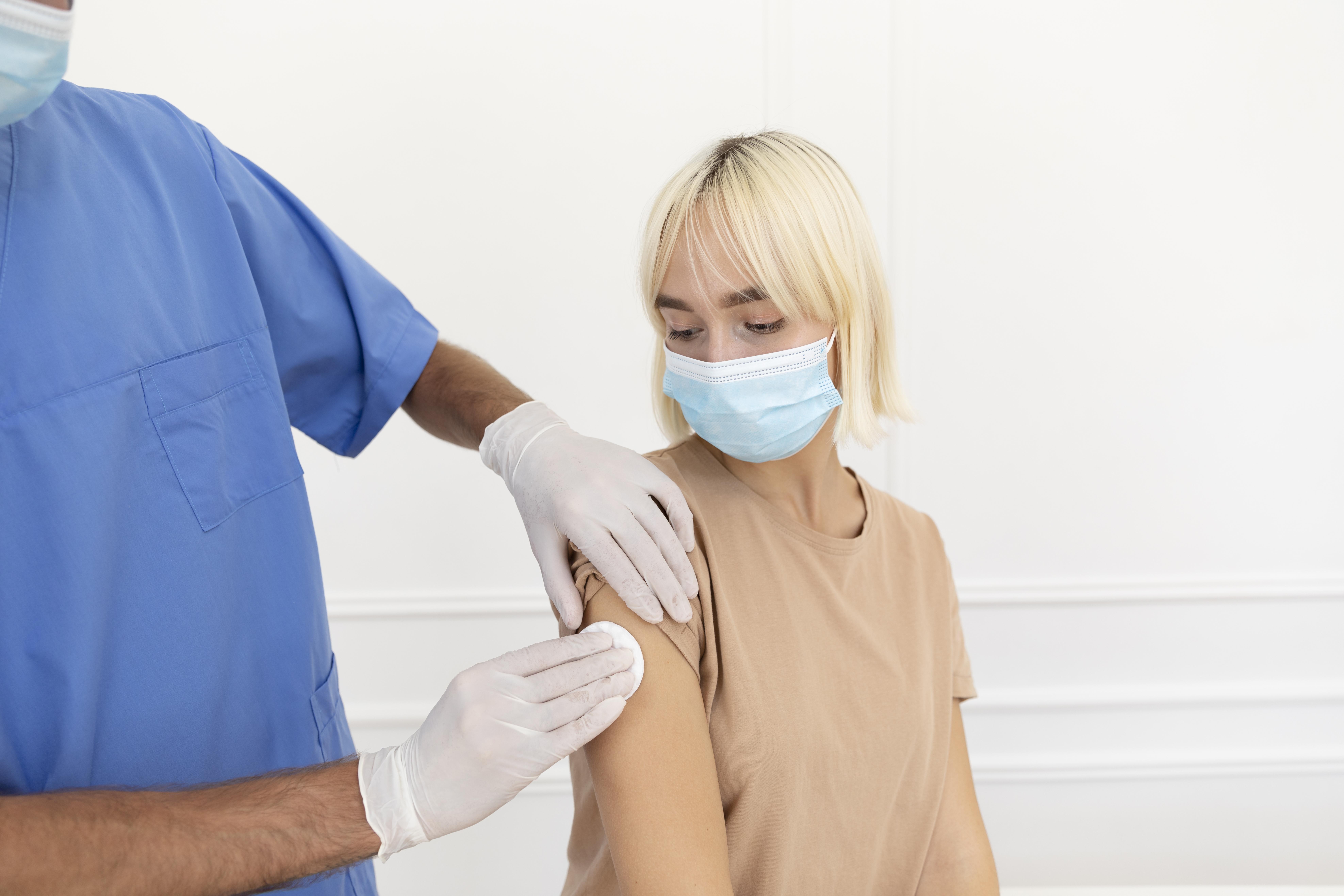
Anspruch auf COVID-19-Impfung ab 1. März nur noch nach Schutzimpfungs-Richtlinie.
Gesetzlich Versicherte, für die nach der Schutzimpfungs-Richtlinie keine Indikation für eine COVID-19-Impfung vorliegt haben keinen Anspruch mehr auf die Corona Impfung – die entsprechende Regelung der COVID-19-Vorsorgeverordnung endet.
Auf welche Impfungen gesetzlich Krankenversicherte Anspruch haben, ist in der Schutzimpfungs-Richtlinie geregelt, die der Gemeinsame Bundesausschuss festlegt. Diese basiert auf Empfehlungen der Ständigen Impfkommission (STIKO).
Das empfiehlt die STIKO zur COVID Impfung / Stand April 2024
- Gesunden Menschen im Alter von 18 bis 59 Jahren sowie Schwangeren wird eine Basisimmunität empfohlen. Diese ist erreicht, wenn drei Antigenkontakte erfolgt sind. Mindestens ein Kontakt davon sollte eine COVID-19-Impfung sein.
- Eine – jährlich im Herbst erfolgende – Auffrischimpfung zusätzlich zu der Basisimmunität sollen erhalten:
- Personen mit einem erhöhten Risiko für einen schweren Krankheitsverlauf: über 60-Jährige, Personen ab sechs Monaten mit relevanten Grunderkrankungen, Bewohner von Pflegeeinrichtungen
- Personen mit erhöhtem SARS-CoV-2-Infektionsrisiko: medizinisches und pflegerisches Personal mit direktem Patienten- oder Bewohnerkontakt
- Familienangehörige und enge Kontaktpersonen von Patienten unter immunsuppressiver Therapie, die durch eine COVID-Impfung selbst nicht sicher geschützt werden können.
Ausnahme: Immungesunde Personen, die zu der Risikogruppe gehören, können auf die Auffrischimpfung verzichten, wenn sie sich im Laufe des Jahres mit SARS-CoV-2 infiziert haben.
- Gesunden Säuglingen, Kindern und Jugendlichen unter 18 Jahren wird derzeit keine COVID-19-Impfung (Grundimmunisierung oder Auffrischimpfung) empfohlen.
Internetseite des RKI zur COVID-19-Impfung, u.a. mit Antworten auf häufig gestellte Fragen
rki.de/DE/Content/Infekt/Impfen/ImpfungenAZ/COVID-19/COVID-19.html
Außerhalb der westlichen Industrienationen ist die Diphtherie nach wie vor eine weit verbreitete Infektionskrankheit. In vielen tropischen und subtropischen Entwicklungsländern ist mit erhöhter Infektionsgefahr zu rechnen. Das Krankheitsbild ist sehr variabel und reicht von einer lokal beschränkten Form (Nase-, Rachen-, Kehlkopfentzündung) bis hin zu einer schweren Diphtherie mit Schädigung von Leber, Nieren, Nerven und Herzmuskel und Atemlähmung.
Geimpft wird mit einem Totimpfstoff. Empfohlen ist die Impfung für alle Personen mit fehlender oder unvollständiger Grundimmunisierung oder wenn die letzte Impfung der Grundimmunisierung oder die letzte Auffrischung länger als 10 Jahre zurück liegt. Eine Reise in ein Infektionsgebiet sollte bei fehlendem Impfschutz frühestens nach der 2. Impfung angetreten werden.
Manchmal verläuft auch die echte Grippe harmlos, wie eine normale Erkältung (grippaler Infekt). In 30 bis 50% der Fälle zeigt sich jedoch ein schwerer Verlauf mit plötzlich einsetzendem Fieber, Muskel- und Gliederschmerzen, Kopfschmerz, Halsentzündung und allgemeiner Schwäche. Es kann zu Komplikationen wie einer schweren Bronchitis, Lungenentzündungen, Rippfellentzündungen, Nierenentzündungen bis hin zu Todesfällen kommen.
Helfen Sie uns vorzubeugen – lassen Sie sich impfen. Der aktuelle Impfstoff ist da!
Die Influenza-Impfung schützt nicht gegen den grippalen Infekt, da dieser von anderen Viren ausgelöst wird. Es gibt kein Zusammenhang zwischen der Grippeimpfung und nachfolgenden Infekten (abgesehen von einer möglichen leichten Impfreaktion).
Impfungen gegen Pneumokokken und Grippe bieten doppelten Schutz.
Die STIKO empfiehlt eine jährliche Grippe Impfung für alle die ein erhöhtes Risiko haben, besonders schwer zu erkranken:
- Personen ab 60 Jahre
- Chronische Kranke in jedem Alter
- Personen mit beruflicher Exposition, Personen in Einrichtungen mit umfangreichem Publikumsverkehr) oder bei drohender Epidemie
- Schwangere ab dem 2. Schwangerschaftsdrittel (2. Trimenon), bei erhöhter gesundheitlicher Gefährdung infolge eines Grundleidens ab 1. Trimenon)
- Bewohner von Alten- und Pflegeheimen
- Personen, die mit Risikopersonen leben oder diese betreuen
Reisemedizinische Aspekte:
Die oben aufgeführten Personen sollten bei Reisen in der jeweiligen Grippesaison (im Zeitraum Dezember bis März / April Nordhalbkugel sowie im Zeitraum von Mai bis September auf der südlichen Hemisphäre) als auch bei Reisen in Gebiete mit aktuellen Ausbrüchen prinzipiell geimpft sein.
Ein erhöhtes Expositionsrisiko besteht z.B. auf Kreuzfahrtschiffen, längeren Bus-, Bahn- oder Flugreisen, in organisierten Touristengruppen, auf Großveranstaltungen sowie speziell für Pilger zum Haddsch. Die Impfung sollte möglichst vor Beginn der „Grippesaison“ auf der betreffenden Hemisphäre erfolgen. Auf der nördlichen Hemisphäre ist dies November-April. Auf der südlichen Mai-Oktober. Es handelt sich um einen Totimpfstoff. Eine Unverträglichkeit bei Hühnereiweißallergie ist zu beachten.
Die Impfung wirkt gegen die Frühsommer- Meningo – Enzephalitis, eine Gehirn- Gehirnhaut und Rückenmarksentzündung. Diese Viruserkrankung kann durch Zeckenstiche übertragen werden. Die Hauptübertragungszeit der FSME ist zwischen April und November, bei mildem Wetter vereinzelt auch im Winter. Bei Aufenthalt in Risikogebieten (gemäßigte Zonen Europas und Asiens, in Deutschland z.B. Baden-Württemberg, Bayern, Hessen) wird die Impfung empfohlen. Für Personen die beruflich gefährdet sind, besteht ebenfalls eine Impfempfehlung der STIKO. Zur Grundimmunisierung sind drei Impfungen notwendig. Beginn der Wirksamkeit ist frühestens 14 Tage nach der zweiten Teilimpfung, eine Auffrischungsimpfung wird nach 3-5 Jahren empfohlen. Das Robert Koch-Institut (RKI) veröffentlicht in jedem Frühjahr eine aktuelle Karte mit den FSME-Risikogebieten in Deutschland.
Schutz vor Gebämutterhalskrebs,
Schutz vor Feigwarzen (Wucherungen in der Genitalregion, die bei allen Geschlechtern vorkommen können)
Schutz vor Peinskarzinom, Analkrebs und Mundhöhlenkrebs
Humane Papillomaviren kommen nur beim Menschen vor, befallen Zellen der Haut und Schleimhaut nach Kontakt. Eine Infektion verläuft in der Regel unbemerkt. .Gebärmutterhalskrebs wird sehr häufig durch bestimmte Formen der humanen Papillomaviren verursacht. In mehr als 90% der bösartigen Tumoren ist HPV-DNA nachweisbar. Im Laufe ihres Lebens infizieren sich ca. 90 % der sexuell aktiven Frauen mit HPV.
Die Übertragung erfolgt durch Geschlechtsverkehr/Sexualkontakt, aber auch durch Schmierinfektionen im Genitalbereich HP-Viren sitzen nicht nur auf Schleimhäuten, sondern auch auf der Haut, d.h. Kondome bieten keinen 100-prozentigen Schutz
Die Ständige Impfkommission (STIKO) empfiehlt die Impfung gegen HPV seit 2007 für Mädchen und seit Juni 2018 auch für Jungen.
- Jungen und Mädchen sollten im Alter von 9 bis 14 Jahren gegen HPV geimpft werden. In diesem Alter sind zwei HPV-Impfungen notwendig. Der Abstand zwischen den beiden Impfungen sollte mindestens 5 Monate betragen. Bei einem Impfabstand unter fünf Monaten sind drei Impfungen erforderlich. Wird zum ersten Mal in einem Alter von 15 Jahren geimpft, sind drei Impfungen notwendig
- Verpasste Impfungen gegen HPV sollten so bald wie möglich und vor dem 18. Geburtstag nachgeholt werden Die Impfserie sollte vor dem Sexualkontakt abgeschlossen sein.
WHO: Eine Dosis schützt so gut wie zwei
Zu dieser Einschätzung kam der Strategische Beirat für Immunisierungsfragen der WHO (SAGE) 2022: Eine Dosis gegen humane Papillomviren biete „einen soliden Schutz gegen HPV“ – das Virus
Das von der WHO nun vorgeschlagene neue Impfschema sieht folgendermaßen aus:
- Mädchen und junge Frauen zwischen 9 und 14 Jahren: ein bis zwei Impfdosen
- Junge Frauen zwischen 15 und 21 Jahren: ein bis zwei Impfdosen
- Junge Frauen ab 21 Jahren: zwei Impfdosen im Abstand von sechs Monaten
- Immungeschwächte Menschen, wie HIV-Infizierte: wenn möglich drei Impfdosen, ansonsten zwei Impfdosen
Keine Kürzung des Impfschemas plant die WHO also für Immungeschwächte, da es nur wenige Belege für eine ausreichende Impfwirksamkeit mit nur einer Dosis gebe.
Ein Faktenblatt zur HPV-Impfung gibt es beim RKI unter:
rki.de/DE/Content/Infekt/Impfen/Materialien/Faktenblaetter/HPV.html
Virusinfektion die durch verseuchte Nahrungsmittel z.B. rohe Muscheln, Meerestiere, Eis, Gemüse, Früchte und über Schmierinfektion (Hygienemaßnahmen beachten!) übertragen wird. Das Virus kommt weltweit vor, eine Impfung ist bis kurz vor Reiseantritt möglich und sinnvoll, da eine Impfung innerhalb von 14 Tagen zu einem 95% igen Schutz führt. Die Inkubationszeit einer Hepatitis A beträgt mindestens zwei bis vier Wochen, so ist eine Immunisierung auch bei „Last minute Reisen“ zu erwägen. Für einen langfristigen Schutz wird eine Auffrischimpfung nach 6-12 Monaten empfohlen.
Virale Leberentzündung die durch Blut-, Sexualkontakte und andere Körperflüssigkeiten übertragen werden kann. Im Gegensatz zur Hepatitis A zeigen sich häufig lange und chronische Verläufe. Eine dauerhafte Schädigung der Leber und die Entwicklung bösartiger Lebererkrankungen ist möglich. In Deutschland seit 1995 Standardimpfung im Kindesalter sowie für bestimmte Berufsgruppen (medizinisches Personal). Es werden 3 Impfungen zur Grundimmunisierung benötigt, für „last minute“ Reisende steht ein Schnellimpfschema in Kombination mit Hepatitis A zur Verfügung. In der Regel ist keine Auffrischung mehr erforderlich.
Die Gürtelrose wird durch das Varizella-zoster-Virus ausgelöst, das bei Erstkontakt, meist im Kindesalter, die Varizellen (Windpocken) verursacht. Das Windpockenvirus verbleibt ein Leben lang im Körper und kann im Rahmen einer Virusreaktivierung als Zoster wieder auftreten.
Bei älteren Menschen und bei Patienten mit geschwächtem Immunsystem ist das Risiko für eine Gürtelrose am höchsten. Es zeigt sich ein schmerzhafter, juckender Hautausschlag auf einer Körperseite, der zwei bis vier Wochen lang bestehen kann. Bei bis zu 30% der an einem Zoster erkrankten Patienten kommt es als Komplikation zur Post-Zoster-Neuralgie (PZN) – den Andauern von Schmerzen über Monate und Jahre nach Abheilen des Ausschlags.
Die Ständige Impfkommission (STIKO) empfiehlt die Impfung gegen Gürtelrose mit einem Totimpfstoff: (Shinrigx)
- allen Personen ab 60 Jahren.
- allen Personen ab 50 Jahren, deren Immunsystem durch Krankheit oder Behandlung geschwächt ist.
- allen Personen ab 50 Jahren mit Grunderkrankungen wie Diabetes, rheumatoider Arthritis, chronisch entzündliche Darmerkrankungen, COPD (chronisch obstruktive Lungenerkrankung) und Asthma.
- Die Europäische Arzneimittelbehörde (EMA) hat eine Zulassungsänderung des Alters für die Impfung mit Shingrix vorgenommen, die mit dem Vorliegen der deutschen Fachinformation auch für Deutschland gilt. Diese erlaubt die Nutzung von Shingrix bei Personen mit einem erhöhten Risiko für einen Herpes zoster bereits ab einem Alter von 18 Jahren. (Stand 2023)
92 Prozent der Geimpften waren innerhalb von vier Jahren nach der Impfung nicht erkrankt; vor durch Gürtelrose hervorgerufenen Nervenschmerzen waren 82 Prozent geschützt.
Die Impfung erfolgt zweimal im Abstand von mindestens 2 und maximal 6 Monaten geimpft.
Eine Gürtelrose kann wiederholt auftreten. Daher ist die Impfung mit dem empfohlenen Impfstoff (Totimpfstoff) auch sinnvoll, wenn jemand bereits an einer Gürtelrose erkrankt war. Nach einer Erkrankung an Gürtelrose sollten 4 – 5 Monate vor einer Impfung gewartet werden.
Gehören zu den ansteckendsten Infektionskrankheiten des Menschen – auch heute kommt es immer wieder zu Masern Ausbrüchen mit tödlichem Verlauf.
Die Masern-Viren werden durch Tröpfchen beim Sprechen, Husten oder Niesen übertragen. Eine Ansteckung kann etwa 5 Tage vor Auftreten des Hautausschlages und bis etwa 4 Tage danach erfolgen. Schwere Erkrankung mit Fieber, Schnupfen, Husten oder einer Bindehautentzündung sind möglich. Nach einigen Tagen zeigt sich meist ein typischer Hautausschlag. Häufige Komplikationen sind Mittelohrentzündungen und Lungenentzündungen, seltener Durchfälle. In einem von 1.000 bis 5.000 Fällen tritt im weiteren Verlauf der Infektion eine Gehirnentzündung (Enzephalitis) auf. In einem von 10.000 bis 100.000 Fällen (nach neuen Daten evtl. sogar deutlich häufiger 1 von 3300) tritt die subakute sklerosierende Panenzephalitis (SSPE) auf, eine seltene, tödlich verlaufende Spätfolge. Insgesamt sterben etwa 1 bis 3/1.000 Erkrankte an den Masern. Das Risiko schwerwiegender Komplikationen ist bei Kindern unter 5 Jahren und Erwachsenen über 20 Jahren erhöht.
Bei erhöhter Infektionsgefahr (z.B. Berufe im Gesundheits- und Sozialdienst, Kinderbetreuung, Reisen in Länder mit hohen Prävalenzen oder bei Ausbrüchen) ist ein Immunschutz sicherzustellen. Kinder können in diesem Fall bereits ab dem 9. (nach WHO ab dem 6.) Lebensmonat gegen Masern geimpft werden. Ungeimpfte Erwachsene erhalten mindestens eine einmalige Impfung MMR; das gilt auch für Personen ab Jahrgang 1970 mit unbekanntem oder unvollständigem Immunstatus. Zur Optimierung des Impfschutzes wird eine zweite Impfung im Mindestabstand von 4 Wochen empfohlen (STIKO 2010).
Weltweit vorkommende Bakterien, die eine Gehirnhautentzündung oder eine Blutvergiftung mit schwerwiegenden Komplikationen hervorrufen können. Geimpft wird mit einem Totimpfstoff gegen verschiedene Gruppen dieser Bakterien. Es gibt verschiedene Serotypen A,B, C, W135 und Y und somit auch verschiedene Impfstoffe.
In Europa kommen hauptsächlich die Gruppe B und C vor. In Deutschland gehört die Impfung gegen Meningokokken des Typs C zu den Standardimpfungen für Kinder im 2. Lebensjahr. Eine fehlende Impfung soll bis zum 18. Geburtstag nachgeholt werden.
Seit 2013 gibt es einen modernen Proteinimpfstoff gegen den Typ B, der Kleinkinder und Säuglinge schützen soll. Die STIKO (08/2015) empfiehlt die Meningokokken-B-Impfung bislang nur als Indikationsimpfung für gesundheitlich gefährdete Personen mit angeborener oder erworbener Immundefizienz (Asplenie, HIV, Hypogammaglobulinämie, Eculizumab Therapie). Eine generelle Impfempfehlung gibt es bislang noch nicht.
Reisemedizinische Aspekte:
Bei Reisen in Risikogebiete wird ein Vierfach-Impfstoff gegen den Typ A, C, W135, und Y empfohlen.
Risikogebiete sind der „Meningitisgürtel“ – Sahelzone in Afrika, südlich der Sahara und nördlich des Äquators. In der Trockenzeit von Dezember bis Juni kommt es regelmäßig zu großen Epidemien, so dass eine Impfung besonders empfohlen ist.
Für andere Gebiete wie die Ostafrikanische Seenplatte (Tansania), Nordafrika, Naher Osten, Saudi Arabien, Asien (Nepal, Delhi) wird eine Impfung dann empfohlen, wenn ein enger Kontakt zur einheimischen Bevölkerung zu erwarten ist. (Langzeitaufenthalte, landestypische Unterkünfte, öffentliche Verkehrsmittel)
Saudi Arabien verlangt in der Zeit der Pilgereisen nach Mekka und Medina den Nachweis einer Meningokokken Impfung A, C; W135, Y. (Pflichtimpfung – mindestens 10 Tage vor Einreise). Ebenso gibt es in den USA, Großbritannien einige Schulen/Universitäten die eine Pflichtimpfung von Austauschschüler/Studenten verlangen.
# (STIKO) zur Empfehlung des PCV20-Pneumokokken-Impfstoffs für Erwachsene
Ab 60 Jahren wird unser Immunsystem unabhängig von der körperlichen Fitness schwächer und kann Atemwegsinfektionen nicht mehr so gut abwehren. Rauchen, Herzschwäche und Kontakt zu Kleinkindern erhöhen das Erkrankungsrisiko für schwere Lungenentzündungen mit tödlichen Verläufen.
Seit Anfang 2022 ist in Deutschland ein 20-valenter (20 Serotypen abdeckender) Pneumokokken-Konjugatimpfstoff (PCV20) APEXXNAR® (Pfizer) zugelassen für Erwachsene ab 18 Jahren zur Prävention von Pneumokokken-Pneumonien und schweren invasiven Erkrankungen wie Bakteriämie oder Meningitis.
Bei dem Impfstoff handelt es sich um die Weiterentwicklung des 13-valenten Konjugatimpfstoffs Prevenar 13® (PCV13), der seit mehr als 10 Jahren zur aktiven Immunisierung von Kindern und Erwachsenen zugelassen ist. PCV20 enthält 7 weitere Pneumokokken-Serotpyen und ist aktuell der Pneumokokken-Konjugatimpfstoff mit der breitesten Serotypenabdeckung.
Laut Studiendaten schützt er im Vergleich zu PCV13 vor doppelt so vielen invasiven Pneumokokken-Erkrankungen und kann 60 % mehr ambulant erworbene Pneumokokken-Pneumonien verhindern. Dieser Vorteil wird aber nicht durch mehr oder durch neue Nebenwirkungen erkauft.
Die STIKO empfiehlt die Impfung mit PCV20 für folgende Personengruppen:
- Alle Personen ab 60 Jahre
- Personen ab 18 Jahre mit Risikofaktoren für schwere Pneumokokken-Erkrankungen
- Personen ab 18 Jahre mit beruflicher Indikation; diese umfasst Tätigkeiten wie Schweißen und Trennen von Metallen, die zu einer Exposition gegenüber Metallrauch, einschließlich metalloxidischem Schweißrauch, führen
Erwachsene Personen der genannten Indikationsgruppen, die bereits mit PPSV23 oder sequenziell (PCV13 oder PCV15 + PPSV23) geimpft wurden, sollen eine Impfung mit PCV20 im Mindestabstand von 6 Jahren erhalten.
Personen ab 18 Jahre mit Risikofaktoren für schwere Pneumokokken-Erkrankungen, deren sequentielle Impfung bereits mit PCV13 begonnen, bisher jedoch nicht mit PPSV23 abgeschlossen wurde, wird eine Impfung mit PCV20 im Mindestabstand von einem Jahr empfohlen.
Zur möglichen Notwendigkeit von Wiederholungsimpfungen nach einer Impfung mit PCV20 liegen derzeit keine Daten vor, weswegen hierzu noch keine Aussagen gemacht werden können.
Viruserkrankung die zu bleibenden Lähmungen führen kann. Meist erfolgt bereits im Kindesalter eine Grundimmunisierung. Eine routinemäßige Auffrischung nach dem 18 Lebensjahr wird nach erfolgter Grundimmunisierung und einmaliger Auffrischung nicht mehr empfohlen – es sei denn eine Reise in Polio-Endemiegebiete ist geplant oder eine unvollständige Impfung gegen Poliomyelitis ist vorliegend.
Endemieländer laut WHO sind – Nigeria, Afghanistan, Pakistan, Somalia, Nigeria sowie Länder mit importierten Erkrankungsfällen – Äthiopien, Kamerun, Syrien, Irak, Israel, Äquatorial Guinea. (5. Mai 2014)
Personen vor Ausreise aus einem dieser Länder sollten gegen Polio geimpft werden. Dies betrifft Einheimische und Personen, die sich mehr als 4 Wochen in einem dieser Länder aufgehalten haben, sofern Ihre letzte Polio-Impfung mehr als 12 Monate zurückliegt.
Wird durch Bakterien verursacht. Der Erreger ist weltweit verbreitet und kann auch von Personen weitergegeben werden, die daran unbemerkt erkranken.
Im Jahr 2016 wurden dem Robert Koch-Institut deutlich mehr Keuchhustenfälle übermittelt als in den Jahren davor (etwa 22.000 labordiagnostisch bestätigte Fälle in 2016)
In jedem Lebensalter sind harmlose bis schwere, oft langandauernde Krankheitsverläufe möglich. Für junge Säuglinge und Kleinkinder kann Keuchhusten sogar lebensbedrohlich sein, gefürchtete Komplikationen sind Lungenentzündungen, Krampfanfälle und eine Schädigung des Gehirns.
Für alle Erwachsene wird eine einmalige Keuchhustenimpfung (als Auffrischimpfung oder Erstimpfung) empfohlen.
Für Frauen mit Kinderwunsch, enge Haushaltskontaktpersonen und Betreuer vor der Geburt eines Kindes sowie für Beschäftigte in Gesundheits- und Gemeinschaftseinrichtungen wird die Pertussisimpfung von der STIKO als Indikationsimpfung alle zehn Jahre empfohlen.
Impfung meist im Kindesalter. Die STIKO empfiehlt die zweifache Rötelnimpfung für ungeimpfte Frauen im gebärfähigen Alter oder Frauen im gebärfähigen Alter mit unklarem Impfstatus. Frauen im gebärfähigen Alter, die bisher einmalig gegen Röteln geimpft worden sind, sollten eine weitere Impfung gegen Röteln erhalten. Da seit 2012 in Deutschland kein Röteln-Einzelimpfstoff mehr verfügbar ist, ist die Impfung nur noch mit einem Masern-Mumps-Röteln (MMR)-Kombinationsimpfstoff möglich. Da es sich beim MMR- und Varizellen-Impfstoffe um Lebendimpfstoffe handelt, sollten Patientinnen 1 Monat nach der Impfung nicht schwanger werden und zum Zeitpunkt der Impfung ebenfalls nicht schwanger sein.
Ist eine gefürchtete Infektionskrankheit, die zu starken Muskelkrämpfen am ganzen Körper führt. Unbehandelt führt sie durch Atemstillstand und Herzversagen häufig zum Tod. Das Krankheitsbild wird durch den Giftstoff (Toxin) des Bakteriums verursacht. Die Dauerformen (Sporen) der Bakterien sind sehr widerstandsfähig und kommen weltweit hauptsächlich im Erdreich vor. Eine Infektion erfolgt über Kontakt mit dem Erreger an offenen und gedeckten Wunden (auch Bagatellverletzungen). Grundimmunisierung, danach Auffrischimpfung alle 10 Jahre.
Hochansteckende Infektionskrankheit, die vor allem bei Kindern vorkommt und einen juckenden Hautausschlag mit Bläschen verursacht. Bei einer erneuten Infektion oder als endogenes Rezidiv kann es zur Gürtelrose (Herpes zoster) kommen. Eine Schwangerschaft und ein geschwächtes Immunsystem zählen zu Risikofaktoren für einen komplizierten Krankheitsverlauf.
Impfung in der Regel im Alter von 11-14 und 15-23 Monaten, meist in Kombination mit Masern, Mumps, Röteln. Bei allen ungeimpften Kindern und Jugendlichen ohne Varizellen-Anamnese sollte die Varizellen-Impfung ebenfalls mit zwei Dosen nachgeholt werden. Der Mindestabstand zwischen zwei Impfungen beträgt 4 bis 6 Wochen. Bei Kindern und Jugendlichen, die bisher nur eine Varizellen-Impfung er halten haben, soll eine zweite Impfung erfolgen.
Masern: Nach 1970 geborene Erwachsene, die einen unklaren Impfstatus haben, bisher nicht geimpft oder nur einmal in der Kindheit geimpft wurden, erhalten eine einmalige Impfung mit einem Masern-Mumps-Röteln-(MMR-)Impfstoff als Standardimpfung.
Röteln: Ungeimpfte Frauen oder Frauen mit unklarem Impfstatus im gebärfähigen Alter erhalten einen zweimaligen MMR-Impfstoff im Abstand von vier Wochen. Frauen im gebärfähigen Alter, die bereits einmal geimpft wurden, erhalten eine weitere Dosis mit einem MMR-Impfstoff.
Windpocken: Seronegative Frauen mit Kinderwunsch erhalten zwei Impfdosen.
Es wird empfohlen, nach Lebendimpfungen (Masern, Mumps, Röteln, Varizellen, Gelbfieber) einen Zeitraum von mindestens einem Monat bis zu einer Schwangerschaft einzuhalten.
Impfungen mit Totimpfstoffen sind während einer Schwangerschaft möglich
Influenza (Grippe) – explizit empfohlen!
Die Grippe-Impfung wird allen Schwangeren ab dem zweiten Schwangerschaftsdrittel (2. Trimenon) und bei erhöhter gesundheitlicher Gefährdung infolge eines Grundleidens bereits ab dem ersten Schwangerschaftsdrittel (1. Trimenon) dringend empfohlen.
Pertussis (Keuchhusten)
Die Ständige Impfkommission (STIKO) empfiehlt allen Schwangeren einmalig eine Impfung gegen Keuchhusten (Pertussis) im letzten Schwangerschaftsdrittel ab der 28. Schwangerschaftswoche. Besteht eine erhöhte Wahrscheinlichkeit für eine Frühgeburt, sollte die Impfung vorgezogen werden und schon im zweiten Schwangerschaftsdrittel erfolgen. Dabei soll die Schutzimpfung unabhängig davon erfolgen, wann zuletzt eine Impfung gegen Keuchhusten durchgeführt wurde. Der Impfschutz soll zudem in jeder Schwangerschaft erneut wahrgenommen werden. Die Schutzimpfung gegen Pertussis wird mit einem Kombinationsimpfstoff durchgeführt, der auch gegen Diphtherie und Tetanus schützt (Tdap-Kombinations-impfstoff). Die Tdap-Impfung gilt in der Schwangerschaft als sicher.
Respiratorische Synzytial-Viren (RSV)
Medizinische Fachgesellschaften empfehlen die saisonale RSV-Impfung für alle Schwangere ab der 32 Schwangerschaftswoche – im Zuge von Beratung und Aufklärung. Eine mütterliche (maternale) RSV-Impfung gegen Respiratorische Synzytial-Viren (RSV) hat den Schutz der Neugeborenen und Säuglingen von der Geburt bis zum Alter von sechs Monaten zum Ziel. Durch die Impfung erfolgt ein passiver Immuntransfer spezifischer Antikörper von der Mutter auf das Neugeborene, so dass dieses einen so genannten „Nestschutz“ erhält. Neugeborene und Säuglinge entwickeln bei einer RSV-Infektion häufig schwere Verlaufsformen, die Krankenhausaufenthalte und intensivmedizinische Behandlung notwendig machen können. Insbesondere Schwangere, die sich in den Monaten September bis Januar in der 32.-36. SSW befinden, sollten diese Impfung erhalten, weil in dieser Zeit das Infektionsrisiko am höchsten ist.
Hinweis: Aktuell können die RSV-Impfungen nur privat nach der GOÄ abgerechnet werden. Eine nachträgliche Kostenerstattung ist von der jeweiligen Krankenkasse abhängig.
Impfungen gehören zu den wirksamsten Maßnahmen in der Prävention von Infektionen, die entsprechend der STIKO Empfehlungen durchgeführt werden sollen. Impfungen gegen STI Erreger beinhalten Hepatitis A, Hepatitis B, HPV und eventuell Menigokokken. Insbesondere bei HIV-infizierten Patienten sind weitere Impfungen sinnvoll (Influenza, Pneumokokken, Pertussis, Diphtherie, Tetanus, Masern, Mumps, Röteln und VZV / Windpocken). Insgesamt sollten Impfungen, wenn eben möglich, unter einer wirksamen ART und möglichst frühzeitig im Verlauf der HIV Infektion erfolgen (>300 CD4 Zellen)
Hepatitis A: Eine serologische Vortestung (Blutabnahme) auf Anti-HAV wird bei Personen empfohlen, die länger in Endemiegebieten gelebt haben oder in Familien aus Endemiegebieten aufgewachsen sind oder vor 1950 geboren wurden. Bei diesen Personen liegen häufig schützende Antikörper vor, die aus einer bereits stattgefundenen Infektion resultieren, so dass sich eine Impfung erübrigt. Hepatitis A (monovalent): Die Impfung gegen Hepatitis A ist eine Indikationsimpfung für Personen mit einem infektionsgefährdendem Sexualverhalten. Menschen mit häufig wechselnden (Sex-)Partnerinnen oder (Sex-)Partnern, schwule Männer und andere Männer, die (auch) mit Männern Sex haben, Menschen mit einer chronischen Lebererkrankung, Menschen, die Drogen spritzen. In diesem Fällen werden die Kosten für die Hepatitis-A-Impfung von den Krankenversicherungen übernommen.
Hepatitis B (monovalent): Die Impfung gegen Hepatitis B ist eine Standardimpfung für Kinder und Jugendliche. Bei HbsAg-Positivität der Mütter von Neugeborenen sowie bei unklarem HBV-Status von Neugeborenen ist eine sofortige Impfung des Neugeborenen und gleichzeitig die Gabe von HB-Immunglobulin indiziert. Sie ist eine Indikationsimpfung für erwachsene Personen mit hoher Infektionsgefährdung (z.B. alle medizinischen Berufsgruppen), die im Kindes- oder Jugendalter nicht geimpft wurden. Dazu zählen auch Menschen mit sexuellen Risiken wie wechselnden Sexualpartnerinnen oder Sexualkontakten zu HBs-Ag-Trägerinnen sowie Menschen aus oder mit Reisen in Endemiegebiete.
Bivalenter Hepatitis A/B-Impfstoff: 2 Dosen im Abstand von 1 Monat, die 3. Dosis 6 Monate nach der 1. Dosis. Viele gesetzliche Krankenkassen übernehmen die Kombinationsimpfung im Rahmen einer Reiseimpfung, d.h. die nach GOÄ erhobenen Kosten können bei der Krankenkasse eingereicht und erstattet werden. Bei Personen mit einem Sexualverhalten mit besonders hoher Infektionsgefährdung sollten evtl. Titerkontrollen, und wenn keine Antikörper mehr nachweisbar sind, eine Auffrischimpfung durchgeführt werden. Anti-HBs Antikörpertiter >100 IE/l repräsentieren einen ausreichenden Immunschutz. Bei niedrigeren Titern (Low-Responder/Non-Responder) werden bis zu 3 weitere Impfdosen jeweils mit erneuter Titerkontrolle empfohlen.
HPV-Impfung: Die Impfung gegen Infektionen mit den Humanen Papillomviren (HPV) ist eine Standardimpfung für Mädchen und Jungen im Alter von 9-14 Jahren (Nachholimpfung bis 17 Jahre). Zur Prävention von HPV-Infektionen und HPV-Folgeerkrankungen ist eine abgeschlossene Grundimmunisierung vor dem ersten Geschlechtsverkehr am effektivsten. Da durch die Impfung auch das Risiko für Anal- und Peniskarzinome sowie Karzinome der Mundhöhle reduziert wird, wird die Nachimpfung für Männer und Frauen bis zum vollendeten 45. Lebensjahr. Für HIV-positive MSM (Männer, die Sex mit Männern haben) bis 40 Jahre empfiehlt die EACS ebenfalls eine Impfung. MSM sollten mit dem nonavalenten Impfstoff immunisiert werden, denn auch wenn HPV Infektionen bei MSM weit verbreitet sind, erscheint es unwahrscheinlich dass Infektionen mit allen 9 HPV Typen vorliegen. Gardasil 9®
Meningokokkenimpfung: Gemäß Empfehlung der Ständigen Impfkommission am Robert Koch-Institut (STIKO) sollen alle Kinder bis zum vollendeten 18. Lebensjahr eine einmalige Impfung gegen Meningokokken der Gruppe C erhalten. Bei Erwachsenen empfiehlt die STIKO eine Impfung für bestimmte Personen mit Immundefizienz oder Immunsuppression, wie z.B. HIV-Positive, oder auch für Reisende in bestimmte Länder. Impfungen bei HIV-Positiven gemäß der STIKO-Empfehlung werden von den Krankenkassen getragen. Für MSM hat die STIKO bisher keine Impfempfehlung ausgesprochen, da für diese Personengruppe in Deutschland bisher kein erhöhtes Erkrankungsrisiko erkennbar war . immer wieder kommt es jedoch zu Ausbrüchen so dass eine Impfung zu erwägen ist. Nimenrix® und Menveo®.
Impfung gegen Mpox: Indikationsimpfung für erwachsene Männer, die Sex mit Männern haben (MSM) und dabei häufig den Partner wechseln, Ebenso soll Laborpersonal mit einem beruflichen Expositionsrisiko gegen Mpox immunisiert werden. Sowie für die Postexpositionsprophylaxe (PEP) nach Mpox-/Affenpockenexposition von asymptomatischen Personen im Alter ≥18 Jahre.
Die STIKO empfiehlt eine zweimalige subkutane Impfung mit dem Impfstoff Imvanex® von Bavarian Nordic im Mindestabstand von 28 Tagen. Alternativ könne der Impfstoff Jynneos® von demselben Hersteller gegeben werden, der mit Imvanex nahezu identisch ist. Beides sind Lebendimpfstoffe, die auf einem modifizierten Vaccinia-Virus Ankara (MVA) basieren. Bei Personen, die in der Vergangenheit gegen Pocken geimpft worden sind, sei eine einmalige Impfung ausreichend, so die STIKO.
Zoster-Impfung: Ein adjuvantierter Subunit-Totimpfstoff ist ab dem 50. Lebensjahr zugelassen (Übernahme als Kassenleistung bei gefährdeten Personen/ HIV ab 50, ansonsten ab 60 Jahren). Der Impfstoff soll in 2 Dosen mit einem Abstand von 2 Monaten (längstens 6 Monaten) appliziert werden zur Verhinderung von Herpes zoster und postherpetischer Neuralgien.
Impfung gegen Dengue-Virus-Infektion ist in Ausnahmefällen Kassenleistung Schutzimpfungs-Richtlinie (SI-RL) um berufliche Impfung gegen Dengue-Virus ergänzt
Art und Wirksamkeit des Impfstoffes
Dengue ist eine durch Aedesmücken übertragene Viruserkrankung und gilt weltweit als die häufigste durch Mücken übertragene virale Erkrankung. Eine Dengue-Infektion äußert sich oftmals als akute fieberhafte Krankheit mit starken Kopf-, Muskel-, Knochen- und Gliederschmerzen - daher auch der Name "breakbone fever". Meist erholen sich die Betroffenen innerhalb weniger Tage, Dengue-Fieber kann aber auch zu schweren Komplikationen oder sogar zum Tod führen.
Schwere Verläufe von Denguefieber treten bevorzugt bei Zweitinfektionen auf.
Dengue ist vor allem in Südostasien, Pakistan, Afghanistan und Indien, Süd- und Mittelamerika, Gebieten im Pazifik wie Neukaledonien, Afrika und Australien weit verbreitet.
Durch die Klima-Erwärmung wird auch in bisher nicht betroffenen Gebieten mit einem vermehrten Auftreten der Dengue-Erkrankung gerechnet. Die Asiatische Tigermücke ist mittlerweile auch in Südeuropa stark verbreitet und dehnt ihr Siedlungsgebiet weiter aus. So kam es in den letzten Jahren bereits in Europa vereinzelt zu lokalen Dengue-Infektionen wie in Madeira, Kroatien, Frankreich oder Spanien. Es wird befürchtet, dass sich die Mücke auch vermehrt auf Kontinentaleuropa ausbreiten kann.
Schwere Verläufe von Denguefieber treten bevorzugt bei Zweitinfektionen auf.
Seit März 2023 ist ein Lebendimpfstoff zugelassen, der gegen alle vier Serotypen immunisiert. Er kann bei Menschen ab einem Alter von 4 Jahren eingesetzt werden. Um den Impfschutz aufzubauen, sind 2 Impfungen notwendig, die im Abstand von drei Monaten gegeben werden. Die Qdenga-Impfung kann der Mitteilung zufolge gleichzeitig mit der Reiseimpfung gegen Hepatitis A oder gegen Gelbfieber erfolgen
Voraussetzungen Impfung gegen das Dengue-Virus zu Lasten der gesetzlichen Krankenversicherung:
- Berufliche Impfung: Patienten, die eine labordiagnostisch gesicherte Dengue-Virus-Infektion durchgemacht haben und außerhalb von Endemiegebieten gezielte Tätigkeiten mit Dengue-Viren ausüben (z. B. in Forschungseinrichtungen oder Laboratorien)
- Patienten ≥ 4 Lebensjahren die eine labordiagnostisch gesicherte Dengue-Virus-Infektion durchgemacht haben und aus beruflichen Gründen eine Reise in ein Endemiegebiet (Asien, Mittel- und Südamerika, Afrika, Mittlerer Osten und pazifische Inseln) unternehmen. Dies gilt besonders bei Reisen, bei denen ein erhöhtes Expositionsrisiko besteht (Langzeitaufenthalt (> 4 Wochen), aktuelles Ausbruchsgeschehen).
Für Patienten, die in der Vergangenheit keine Dengue-Virus-Infektion durchgemacht haben, spricht die STKO aufgrund der limitierten Datenlage derzeit keine Impfempfehlung aus. Sie können sich auf Wunsch auch impfen lassen, müssen aber beachten, dass eine Infektionsverstärkung bei anschließender Infektion nicht auszuschließen ist !!!!
Es gibt keinen einfachen Test, der eine zurückliegende Dengue-Virus-Infektion zweifelsfrei nachweisen kann. Serologische Tests (Blutentnahme) für Dengue können insbesondere falsch-positiv ausfallen, da sie zum Beispiel bei anderen Flavivirus-Infektionen oder Impfungen (z. B. gegen Gelbfieber, Japanische Enzephalitis oder FSME) auffällige Ergebnisse liefern können. Zweifelsfrei diagnostizieren lässt sich eine Dengue-Virus-Infektion nur zum Zeitpunkt der akuten Infektion.
Aufklärungsbogen Dengue Impfung:
dtg.org/images/Startseite-Download-Box/Qdenga-Aufklaerungsbogen_DTG-StAR_0323.pdf
Produktinformation Qdenga:
ec.europa.eu/health/documents/community-register/2022/20221205157583/anx_157583_de.pdf

